Introduction
Dans cet article, Anthony Laissus, vous présente la thérapie fonctionnelle cognitive (TFC) appliquée au soins des patiens lombalgiques chroniques. Cet article aura une suite pour developper la place des études scientifiques pour cet outil.
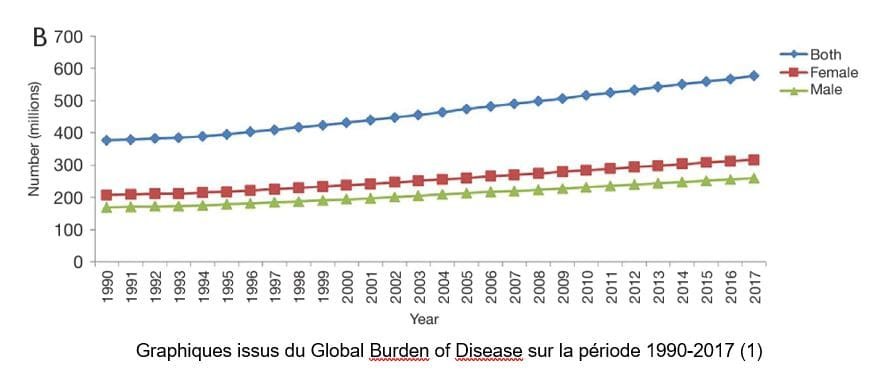
La lombalgie constitue encore en cette décennie un véritable problème de santé publique. Elle est considérée comme la première cause d’invalidité mondiale, avec une prévalence mondiale évaluée en 2017 à 9,17% et touche 577 millions de personnes dans le monde (1) . La prévalence de la pathologie entre 1990 et 2010 a augmenté de 43%. Pire encore, le phénomène de lombalgie aigue évolue dans 10 à 15% vers la chronicité (2) . De plus, les méthodes rééducatives et préventives en kinésithérapie visant à diminuer le nombre de personnes lombalgiques ont montré des effets insuffisants (3) .
Face au défi que représente la lombalgie, de nombreux professionnels de santé se mobilisent. Comme par exemple, les kinésithérapeutes et physiothérapeutes, qui tentent de créer des cadres de raisonnement conceptuels autour de la pathologie. La TFC de Peter O’Sullivan en fait partie. Nous allons dans ce premier article, d’une série de trois, définir la thérapie fonctionnelle cognitive ainsi que dévoiler son contenu.
Qu’est-ce que la thérapie fonctionnelle cognitive (TFC) ?
La thérapie fonctionnelle cognitive est une approche comportementale au cadre de réflexion flexible qui vise à individualiser la prise en charge de la lombalgie invalidante. L’approche que constitue la TFC a intégré au fil du temps des notions de psychologie comportementale (issues principalement des TCC) et de neurosciences. La TFC vise à identifier les facteurs modifiables ou non influençant la lombalgie du patient.
Les promoteurs de la TFC ont remarqué que la plupart des outils de réflexion proposés à l’heure actuelle possède un cadre de raisonnement très rigide. Cette thérapie explore la multi-dimensionnalité du phénomène lombalgique à travers le contexte singulier de l’individu. L’objectif vise à donner un sens à leur douleur dans leur propre contexte et à développer un plan de gestion individualisé aligné sur leurs objectifs personnels.
Une prise en compte du cadre multifactoriel de la douleur : biologique
La thérapie fonctionnelle cognitive tient compte de plusieurs facteurs qui influencent le phénomène de lombalgie chronique.
- Tout d’abord, elle s’intéresse aux caractéristiques même de la douleur (horaires, types de douleur, contexte d’apparition, etc).
- Ensuite, la TFC prend en compte des facteurs patho-anatomiques de la douleur, pouvant être mis en lien avec l’imagerie. Même si l’imagerie est corrélée avec une association statistique faible à modérée à l’intensité de la lombalgie. Il est également à noter que les signes radiologiques peuvent être présents à l’imagerie sans lien avec une pathologie rachidienne et ne prédisent pas l’apparition de la lombalgie (5,6).
- Sont étudiés également les facteurs physiques. Comme par exemple l’exposition à la charge mécanique sur la zone lombaire en lien avec le travail ou l’activité physique. Ou bien le port de charges lourdes, répété ou non, associé avec des mouvements de flexion et de rotation. Ce dernier peut constituer un facteur, même si le lien entre port de charges lourdes et lombalgie est incertain, souvent modifié par d’autres facteurs confondants tels que le sexe, le type de tâche, ou encore le poste attribué (7).
Une prise en compte du cadre multifactoriel de la douleur : psycho-social
La thérapie fonctionnelle cognitive tient compte de plusieurs facteurs qui influencent le phénomène de lombalgie chronique.
- Dans une autre catégorie, les facteurs psychologiques sont aussi interrogés. Sous cette étiquette sont regroupés les facteurs émotionnels et cognitifs. Les facteurs cognitifs sont par exemple : les représentations que le patient possède sur sa douleur, ou bien, les aspects associés à cette dernière. Ces images et ses croyances peuvent par ailleurs découler du discours des professionnels de santé eux-mêmes (8). Les facteurs émotionnels quant-à-eux, sont liés aux sentiments et aux émotions provoqués par les représentations et les cognitions de la personne sur son dos. Ces facteurs émotionnels peuvent provoquer des pathologies associées (anxiété, dépression). Ils peuvent aussi créer des comportements de peur-évitement face aux activités reconnues comme douloureuses (9).
- Les facteurs sociaux étudient les facteurs culturels et sociétaux de la personne, tout en tenant compte de son statut socio-économique, de l’exposition aux situations de stress et des traumatismes.
- Les liens avec le mode de vie sont interrogés, comme les aspects liés au sommeil (10), aux comportements sédentaires, et au tabagisme (11) par exemple.
- Et enfin, l’état général du patient permet une prise en compte des différentes comorbidités liées au patient et des problèmes de santé non spécifique tels que l’insomnie, la fatigue chronique entre autres.
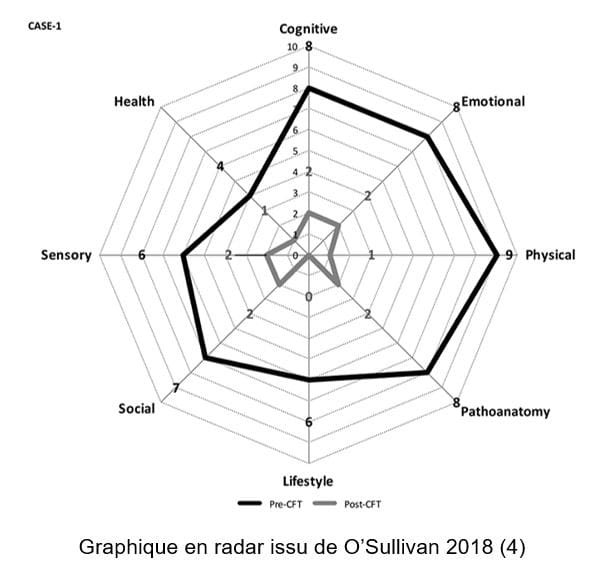
Lors du bilan, le kiné peut s’aider d’un graphique en radar permettant une visualisation des données concernant le patient.
Méthodes de bilan et de traitement de la thérapie fonctionnelle cognitive (TFC)
La première étape consiste à éliminer les drapeaux rouges (12). Nous devons vérifier que le patient est éligible au traitement kinésithérapique : c’est à dire qu’il ne présente pas de pathologie spécifique et ne nécessite pas une prise en médicale d’urgence (fracture vertébrale, tumeur spinale, syndrome de la queue de cheval).
Suite à cette première étape, la thérapie fonctionnelle cognitive évalue plusieurs aspects de la lombalgie à l’aide d’un entretien collaboratif avec le patient et une évaluation comportementale et fonctionnelle.
Entretien thérapeutique avec le patient
Lors de l’entretien avec le patient, des questionnaires ou des body-charts peuvent être utilisés. Les questions ouvertes permettent ainsi au patient de construire un récit cohérent qui reflètent les douleurs ressenties.
De nombreux aspects du phénomène algique sont interrogés : histoire de la douleur, présence de facteurs contextuels, contexte de provocation de la douleur, schéma de la douleur, représentations, sévérité, contrôle et prédictibilité du phénomène algique ainsi que les réponses cognitives émotionnelles et comportementales. Mais aussi les activités fonctionnelle reconnues comme douloureuses, l’évaluation de l’état de santé général, barrières à la modification des habitudes de vie ou encore les objectifs personnels des patients.
Évaluation comportementale et fonctionnelle
Le kinésithérapeute pendant cette évaluation prend en compte les activités fonctionnelles douloureuses évoquées par le patient. Celles pouvant entrainer des sentiments de peur, d’appréhension et d’évitement, en tenant compte des stratégies adoptées par le patient (réponses sympathiques, de surprotection, communicationnels). Le kiné évalue aussi la sensibilité des tissus par la palpation, mais aussi la respiration du patient. Le patient pendant cette évaluation peut aussi rendre compte des émotions, représentations, perceptions corporelles lors des mouvements.
Le but de cette phase est de faire expérimenter les mouvements effectués avec l’accompagnement du kiné, cela permet de réduire les réponses sympathiques et d’abolir les phénomènes de surprotection. Plusieurs outils peuvent être utilisés afin de les réduire chez le patient : feedbacks visuels via des vidéos ou des miroirs par exemple. Le kiné peut aussi mettre l’emphase sur l’écart entre les attentes sur la douleur et l’expérience vécue par le patient, tout en accompagnant les réactions émotionnelles de manière empathique.
Les trois composantes du traitement par la thérapie fonctionnelle cognitive (TFC)
La thérapie fonctionnelle cognitive possède trois composantes distinctes non successives qui peuvent s’imbriquer lors du traitement. La première « faire sens » à la douleur du patient. La seconde une exposition contrôlée au mouvement reconnu comme douloureux. Et la dernière un accompagnement à une modification du mode de vie.

La première composante : « Faire sens » à la douleur implique que le kinésithérapeute s’appuie sur les expériences antérieures du patient, mais aussi sur ses représentations et son vocabulaire, à l’aide de métaphores et de comparaisons. Le kinésithérapeute et le patient collaborent autour d’objectifs explicités afin de rompre le cercle vicieux constitué par le phénomène algique. Des infographies, vidéos et des ressources en ligne peuvent être utilisées.

Concernant la seconde composante : l’exposition contrôlée à la douleur. Cette dernière prend la forme d’un processus qui vise à faire expérimenter de manière progressive les mouvements réputés comme douloureux en contrôlant les réactions sympathiques et les comportements de surprotection. Le patient peut alors reprendre les activités qui mettent en jeu les mouvements anciennement reconnus comme algiques. Cela permet d’infirmer les représentations négatives vis-à-vis du rachis. Diverses techniques peuvent être utilisées, telles que la relaxation corporelle ou la respiration diaphragmatique profonde. La TFC donne un rôle prépondérant aux feedbacks visuels. L’utilisation de miroirs ou de supports vidéo permettent de mettre en évidence la divergence de représentation entre la réalité du corps du patient et la perception de son propre corps par le patient.
 Enfin, lors de la phase d’initiation à la modification du mode de vie, les patients sont informés des effets systémiques qui améliorent la santé en fonction de leur histoire personnelle. Le thérapeute peut alors collaborer avec le patient à un projet d’activité physique, qui doit être proposé en adéquation avec les préférences et les objectifs de la personne.
Enfin, lors de la phase d’initiation à la modification du mode de vie, les patients sont informés des effets systémiques qui améliorent la santé en fonction de leur histoire personnelle. Le thérapeute peut alors collaborer avec le patient à un projet d’activité physique, qui doit être proposé en adéquation avec les préférences et les objectifs de la personne.
Ce projet doit tenir compte de la réalité sociale, économique et culturelle du patient pour créer une perspective durable de changement de mode de vie dans le temps. Pour les patients ayant des comportements sédentaires forts, la planification des activités peut être envisagée avec le praticien. Afin de réguler des périodes de suractivité et de sous-activité, un journal de bord des activités peut être tenu. Les troubles du sommeil, s’ils sont présents, sont explorés afin que le thérapeute puisse proposer des pistes de solutions.
Et la recherche dans tout ça ?
En 2021, moment de la fin de l’inclusion des études de ma revue systématique, aucune revue systématique n’avait été menée sur l’objet propre qu’était la TFC. Seule une revue Ampiah 2020 a étudié les effets de la thérapie fonctionnelle cognitive. Cette revue mêle d’autres interventions telles que les thérapies cognitivo-comportementales, thérapies de pleine conscience. Elle ne concernait pas que les patients lombalgiques mais les patients chroniques douloureux en ne tenant pas compte de la localisation des douleurs.
Dans un prochain article consacré à l’évaluation de la TFC, nous irons interroger les données de la littérature pour définir si la TFC a son rôle à jouer comme thérapie novatrice dans la rééducation et la prise en charge des patients lombalgiques chroniques.

Bibliographie
- Wu A, March L, Zheng X, Huang J, Wang X, Zhao J, et al. Global low back pain prevalence and years lived with disability from 1990 to 2017: estimates from the Global Burden of Disease Study 2017. Ann Transl Med. mars 2020;8(6):299.
- Balagué F, Mannion AF, Pellisé F, Cedraschi C. Non-specific low back pain. Lancet Lond Engl. 4 févr 2012;379(9814):482‑91.
- Verbeek J, Martimo KP, Karppinen J, Kuijer PP, Takala EP, Viikari-Juntura E. Manual material handling advice and assistive devices for preventing and treating back pain in workers: a Cochrane Systematic Review. Occup Environ Med. janv 2012;69(1):79‑80.
- O’Sullivan PB, Caneiro JP, O’Keeffe M, Smith A, Dankaerts W, Fersum K, et al. Cognitive Functional Therapy: An Integrated Behavioral Approach for the Targeted Management of Disabling Low Back Pain. Phys Ther. 2018;98(5):408‑23.
- Brinjikji W, Luetmer PH, Comstock B, Bresnahan BW, Chen LE, Deyo RA, et al. Systematic literature review of imaging features of spinal degeneration in asymptomatic populations. AJNR Am J Neuroradiol. avr 2015;36(4):811‑6.
- Tonosu J, Oka H, Higashikawa A, Okazaki H, Tanaka S, Matsudaira K. The associations between magnetic resonance imaging findings and low back pain: A 10-year longitudinal analysis. PLoS ONE. 15 nov 2017;12(11):e0188057.
- Swain CTV, Pan F, Owen PJ, Schmidt H, Belavy DL. No consensus on causality of spine postures or physical exposure and low back pain: A systematic review of systematic reviews. J Biomech. 26 mars 2020;102:109312.
- Darlow B, Fullen BM, Dean S, Hurley DA, Baxter GD, Dowell A. The association between health care professional attitudes and beliefs and the attitudes and beliefs, clinical management, and outcomes of patients with low back pain: a systematic review. Eur J Pain Lond Engl. janv 2012;16(1):3‑17.
- Vlaeyen JWS, Maher CG, Wiech K, Van Zundert J, Meloto CB, Diatchenko L, et al. Low back pain. Nat Rev Dis Primer. 13 déc 2018;4(1):52.
- Nijs J, Mairesse O, Neu D, Leysen L, Danneels L, Cagnie B, et al. Sleep Disturbances in Chronic Pain: Neurobiology, Assessment, and Treatment in Physical Therapist Practice. Phys Ther. 1 mai 2018;98(5):325‑35.
- Goldberg MS, Scott SC, Mayo NE. A review of the association between cigarette smoking and the development of nonspecific back pain and related outcomes. Spine. 15 avr 2000;25(8):995‑1014.
- Verhagen AP, Downie A, Popal N, Maher C, Koes BW. Red flags presented in current low back pain guidelines: a review. Eur Spine J Off Publ Eur Spine Soc Eur Spinal Deform Soc Eur Sect Cerv Spine Res Soc. sept 2016;25(9):2788‑802.